Tema 3. Ventilación pulmonar
3.1 Ventilación o volumen/minuto
Se define la ventilación pulmonar como el volumen de aire que se mueve entre el interior de los pulmones y el exterior por unidad de tiempo, siendo esta unidad normalmente el minuto. Su determinación se realiza mediante el producto del volumen corriente por la frecuencia respiratoria. Para un individuo adulto, sano, de unos 70 kg de peso con una frecuencia respiratoria entre 12 y 15 ciclos/minuto y un volumen corriente de 500 a 600 ml, la ventilación sería de 6 a 7 litros/minuto. Aunque el volumen corriente podría tomarse tanto en la inspiración como en la espiración, se considera habitualmente el del aire espirado, estrictamente considerado debería ser la media entre el volumen inspirado y el espirado.
De todo el volumen corriente que se inspira aproximadamente 1/3 no llega a la superficie de intercambio, sino que sirve para rellenar las vías aéreas o zona de conducción. Este volumen de unos 150 ml aproximadamente, se denomina espacio muerto ya que no puede ser usado para el intercambio gaseoso. En condiciones en que algunos alvéolos reciben aire pero no están suficientemente irrigados, se incluye su volumen en región de no intercambio y se denomina a este volumen espacio muerto fisiológico. En condiciones normales este valor es muy pequeño, unos 5 ml y no se tiene en consideración.
El volumen de aire que llega hasta la región de intercambio o alveolar sería de unos 350 ml en un ciclo basal y multiplicado por la frecuencia como anteriormente, daría lugar a la ventilación alveolar o volumen minuto alveolar que estaría en 4,2 litros por minuto.
3.2 Características de la circulación pulmonar
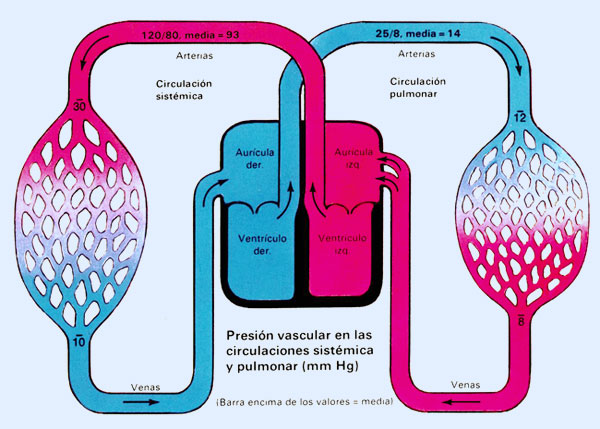
El circuito se origina en el ventrículo derecho, continua por las arterias pulmonares que transportan la sangre venosa (con bajo contenido en O2 y alto en CO2) de todo el cuerpo hasta los capilares pulmonares donde se realizará el intercambio gaseoso. Después de oxigenada la sangre retorna a la circulación sistémica a través de las venas pulmonares que transportan sangre arterial (con bajo contenido en CO2 y alto en O2) hasta la aurícula izquierda.
El principal elemento de este circuito es el enorme árbol capilar que en contacto con las paredes alveolares proporciona una gran superficie para realizar el intercambio gaseoso. La sección transversal de todos los capilares pulmonares es igual a los capilares de la circulación sistémica siendo el flujo que circula por ellos el mismo que circula por la totalidad de los capilares sistémicos. Sin embargo como los capilares pulmonares son más cortos el tiempo que tarda la sangre en recorrerlos es más corto, alrededor de 1 segundo, mientras que en los sistémicos es de unos 2 segundos.
3.3 Presión y resistencia en la circulación pulmonar
Los vasos pulmonares se diferencian de los sistémicos en que son más delgados, más cortos, de calibre mayor y sus paredes son más distensibles al disponer de menor cantidad de músculo liso y conservar un alto contenido en fibras elásticas hasta 1 mm de diámetro.
El circuito menor es un sistema de baja presión, ya que el gradiente que se establece entre el ventrículo derecho u origen del circuito y la aurícula izquierda o fin del mismo es de unos 25 mm Hg. A nivel de las arterias la presión media es de 15±3 mm Hg (presión sistólica 21±5, presión diastólica 9±3 mm Hg). En los capilares es de 10 y en las venas de 6 mm Hg. La presión de conducción se establece como la diferencia entre la presión ventricular derecha y la presión auricular izquierda.
La resistencia vascular en este circuito es baja. Para movilizar 1 litro de sangre se requieren en el circuito mayor 16 mm Hg, mientras que en el pulmonar son suficientes 2 mm Hg.
3.4 Volumen y flujo sanguíneo en la circulación pulmonar
El circuito pulmonar dispone de un volumen de unos 500 ml, de los cuales unos 75-100 se localizan en los capilares, siendo reemplazada casi en su totalidad en cada latido cardíaco, ya que el volumen de salida del corazón en reposo es de unos 70 ml.
El flujo es igual al que se desarrolla en la circulación mayor y corresponde al gasto cardíaco, ó 5 l/minuto.
3.5 Variaciones regionales en la ventilación alveolar y en la perfusión sanguínea pulmonar
Como efecto del peso del propio pulmón, las porciones de la pleura situadas en la parte más alta tienen valores más negativos de presión pleural, eso hace que los alvéolos se encuentren más distendidos, y por el contrario en la base el efecto de la presión del peso del pulmón sobre las pleuras determina que la presión pleural sea menos negativa o más positiva que en la parte superior. Los alvéolos en esta región están menos distendidos siendo su radio menor. En el proceso de la inspiración los alvéolos superiores incrementan muy poco su volumen, y los inferiores incrementan en mayor escala su volumen haciendo que la mayor parte del aire que entra en el volumen corriente se desplace hacia estas regiones y muy poco hacia las superiores. En términos generales, si se distribuye la altura pulmonar de arriba a abajo en tres zonas, la Zona I o superior recibe el 25% de la ventilación, la Zona II o media el 35% y la Zona III o inferior el 40%.
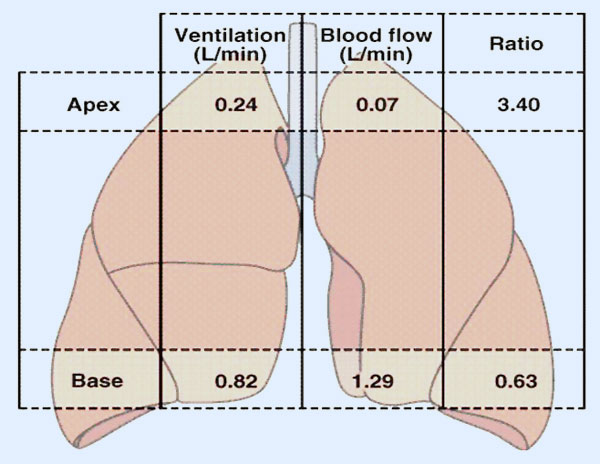
En la perfusión se comprueba el mismo efecto de la gravedad, que hace que algunos vasos se encuentren más distendidos y reciban un flujo sanguíneo mayor. La acción de la gravedad y las bajas presiones que existen en el lecho vascular pulmonar determinan que el flujo sanguíneo sea muy sensible a la influencia de la gravedad. Los pulmones no presentan en todas sus regiones valores idénticos de perfusión. En posición erecta, o de pie, la base pulmonar está más irrigada que los ápices. En posición supina, o tumbado, las bases y ápices se igualan, sin embargo el dorso recibe ahora más flujo sanguíneo que la región ventral.
Si se divide el pulmón en varias zonas del ápice a la base se observarían los siguientes patrones en el flujo sanguíneo:
- Zona I o vértice pulmonar.
- Zona II o parte media.
- Zona III o base pulmonar.
3.6 Relación ventilación-perfusión
Tal como se ha descrito previamente la ventilación y la perfusión no se distribuyen de manera homogénea y regular por todo el pulmón. Si se correlacionan ambos parámetros se obtiene un cociente o tasa ventilación perfusión (VA/Q), en la que las variaciones de perfusión son mayores que las de ventilación. Esta tasa es inferior a 1 en la base y superior a 1 en el vértice, teniendo como valor medio 0,85-0,90, siendo una medida de la función pulmonar. Con el ejercicio y el consiguiente incremento del metabolismo, la ventilación y la perfusión aumenta, siendo más elevado el incremento de la primera, por lo que el cociente VA/Q puede aumentar 3 ó 4 veces.