II.4. Mareo y Síncope
El “mareo” es una queja frecuente. Pero los pacientes pueden referirse problemas diferentes con ese término: vértigo, síncope, presíncope, desequilibrio o mareo inespecífico.
Por eso, la primera tarea es intentar aclarar de qué se trata.
• Síncope. Pérdida de conciencia (por disminución de perfusión cerebral). Episódico breve. Plantea el diagnóstico diferencial con otros cuadros de pérdida de conciencia (ej, crisis epiléptica).
• Presíncope. No se llega a perder la conciencia, pero el paciente se nota “mareado” y tiene la sensación de que va a quedar inconsciente. Episódico, breve.
• Vértigo. Sensación de desplazamiento o giro (del entorno con respecto al paciente o de éste con respecto al entorno). Episódico o mantenido.
• Desequilibrio. Inestabilidad al caminar o al permanecer de pie. “Se siente en las piernas, no en la cabeza”. Puede deberse a lesiones del SNC (alteraciones del lóbulo frontal, cerebelo o parkinson), alteraciones sensoriales (disminución agudeza visual, déficit de sensibilidad propioceptiva) o fármacos. En ancianos a menudo no se encuentra una causa concreta y se atribuye a “presbilibrio”, que probablemente resulta de una combinación de alteraciones sensoriales periféricas e isquemia cerebral crónica de pequeño vaso.
• Mareo inespecífico. Sensación mal definida, desagradable, a menudo como de “tener la cabeza vacía” o “estar flotando”. Suele ser mantenido y de causa psicógena.
La anamnesis y la exploración física, con énfasis especial en los sistemas cardiovascular y nervioso, permiten generalmente distinguir en cuál de estos cuadros encajan las manifestaciones del paciente. Una vez identificado éste sindrómicamente (vértigo, síncope, etc.) se profundizará en su etiología.
Pérdida de conciencia episódica: síncope y presíncope
Causas de perdida de conciencia episódica
Síncope (lo más frecuente)
Crisis (por epilepsia generalmente; a veces por hipoxia, hiperventilación o algunas alteraciones metabólicas)
Hipoglucemia
Histeria
Narcolepsia
Causas frecuentes de síncope
Hipotensión: ortostática, vasovagal (neurocardiogénico), otros (deshidratación, hemorragia, etc.)
Cardiogénico: obstrucción (Estenosis aórtica, TEP, HTAP), arritmias (TV, bloqueo AV)
Situacional (tusígeno, miccional, defecatorio )
Alteraciones de la vascularización cerebral: Robo subclavia, estenosis carotídea grave, insuf vértebrobasilar
Aspectos claves de la anamnesis y la exploración
• Si realmente llegó a existir pérdida de conciencia o no. Si no se perdió la conciencia puede tratarse de un presíncope o de otro trastorno (mareo inespecífico, etc.)
• En qué situación apareció:
Ambiente caluroso, estrés, en pie quieto: sugiere vasovagal.
Ejercicio: sugiere cardiopatía grave (estenosis aórtica, miocardiopatía, hipertensión pulmonar).
Movimientos de los brazos: sugiere robo de la subclavia
Presión en el cuello (ej, afeitado) o giros: sugiere hipersensibilidad de seno carotídeo (o isquemia vertebrobasilar).
Decúbito: sugiere causa grave, generalmente arritmia
Al incorporarse desde el decúbito: sugiere hipotensión ortostática
Situaciones especiales: la aparición coincidiendo con la tos, la defecación o la micción sugiere síncope situacional.
• Duración: en general es breve, inferior a 1 minuto. Una duración superior a 3-5 minutos va en contra de síncope.
• Recuperación: típicamente tras el síncope el paciente se recupera rápida y completamente. La existencia de una fase posterior de confusión sugiere otro diagnóstico (epilepsia). No obstante, a veces los pacientes ancianos presentan cierta confusión tras el síncope.
• Manifestaciones asociadas:
Movimientos anormales, relajación de esfínteres: aunque estas manifestaciones son típicas de la epilepsia, pueden en ocasiones aparecer en el síncope, sobre todo si el déficit de perfusión es prolongado o existen alteraciones neurológicas previas.
Palpitaciones: la percepción de palpitaciones antes de la pérdida de conciencia sugiere arritmia.
Cambios de color: la palidez y sudoración es típica del síncope vasovagal; la congestión facial sugiere epilepsia.
Malestar epigástrico: una vaga sensación de malestar epigástrico a menudo precede al síncope vasovagal. Puede verse tabién en otros síncopes con hipotensión.
• Otros datos de la anamnesis: la anamnesis completa en ocasiones permitirá identificar algunas claves diagnósticas. En particular, se debe investigar:
Antecedentes de cardiopatía o enfermedades neurológicas
Consumo de fármacos: hipotensores, fármacos con potencial arritmogénico (antiarrítmicos, antidepresivos, etc.).
Consumo de alcohol y otros tóxicos: pueden producir síncope y crisis epilépticas, sobre todo cuando se da bien un consumo superior al habitual, bien una suspensión del mismo.
• Exploración. Se debe hacer una exploración general, con énfasis especial en los siguientes aspectos:
Aparato cardiovascular
Tensión arterial en ambos brazos. Tensión en decúbito y bipedestación (la caída de la TAS>20 mm Hg o el aumento de la frecuecnai cardiaca en >20 lat/min indican hipotensión ortostática).
Pulsos carotídeos, soplos carotídeos
Pulsos radiales, soplos en hueco supraclavicular
Auscultación cardiaca
Sistema nervioso: datos de focalidad. Lógicamente, sugieren alteración neurológica.
Actitud
El enfoque diagnóstico del síncope se basa en los datos de la anamnesis y la exploración. Además, en casi todos los pacientes es conveniente efectuar un ECG, salvo que se trate de un paciente joven, sin factores de riesgo y el síncope parezca vasovagal. A partir de esos datos pueden darse varias situaciones posibles:
1. Se identifica una causa probable. En ese caso, se investigará y tratará de acuerdo a la etiología.
2. No se identifica una causa evidente del síncope
a. Es un paciente de bajo riesgo, sin antecedentes relevantes y es un primer episodio: no es necesario hacer otros estudios.
b. Es un paciente de riesgo (mayor de 50 años, con antecedentes de cardiopatía o factores de riesgo cardiovascular), el síncope ha ocurrido en decúbito o ha tenido varios episodios: en ese caso se deben hacer otros estudios, incluyendo ecocardiograma, prueba de esfuerzo y registro continuo de ECG (ej, Holter)
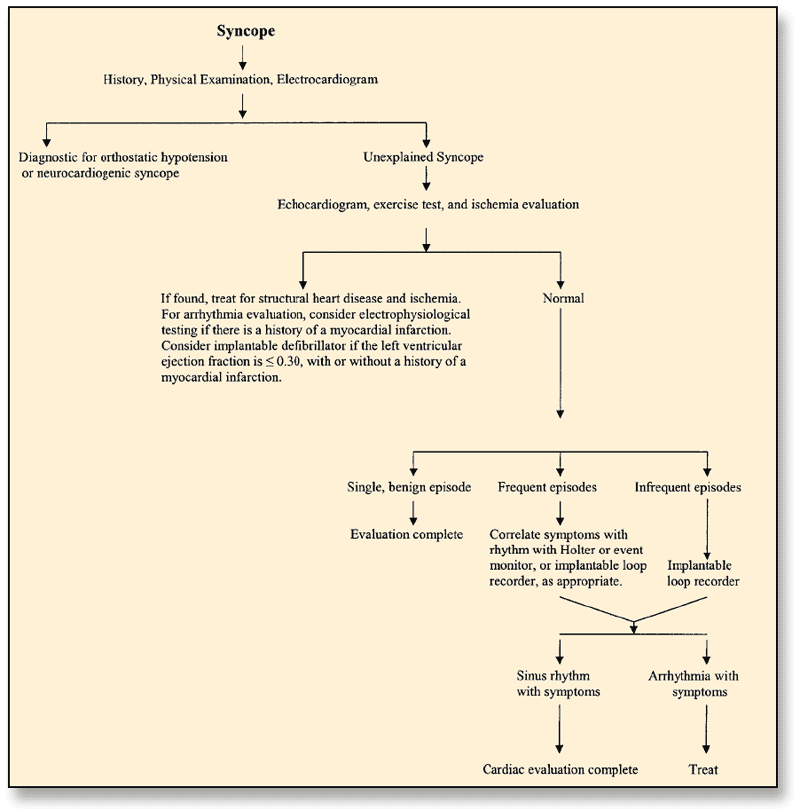
Evaluación del paciente con síncope de posible origen cardiaco (AHA 2006). Si la causa permanece oculta tras esta evaluación cardiaca, puede ser necesario considerar otras etiologías (cerebrovascular, epilepsia, etc.).
Vértigo
Es una sensación de movimiento, a menudo en forma de giro (“dan vueltas las cosas”). Tiene carácter desagradable y suele acompañarse de náuseas, inestabilidad y “mareo”. Se debe a una alteración del sistema vestibular, central o periférica.
Causas de Vértigo
Periférico (más frecuente)
Vértigo posicional benigno (la mayoría de los casos)
Neuronitis vestibular
Enfermedad de Meniere
Otitis media
Neurinoma del acústico
Fármacos y tóxicos (alcohol, antiepilépticos, psicofármacos, etc.)
Central (más grave)
Ictus vértebra-basilar
Esclerosis múltiple
Tumores de fosa posterior
Epilepsia de lóbulo temporal
Migraña
Aspectos claves de la anamnesis y la exploración
• Desencadenantes y agravantes
La mayor parte de los vértigos empeoran con los movimientos, en particular los del cuello, y sobre todo sin son bruscos, por lo que este dato no tiene mucho valor diagnóstico.
En el vértigo posicional, los ataques se desencadenan inmediatamente al hacer ciertos movimientos (giros en la cama; extensión del cuello para mirar hacia arriba; o inclinación hacia adelante para coger un objeto del suelo o calzarse) y suelen durar menos de 1 minuto. Suele ser benigno, en relación con la formación de cristales en el sistema vestibular o como secuelas de traumatismos craneales o neuronitis vestibular (vértigo posicional benigno). El vértigo se desencadena de manera reproducible con esas posturas y se acompaña de nistagmo mixto con componente rotatorio y vertical. Ocasionalmente puede darse un vértigo posicional de causa central, que, a diferencia del anterior, se acompaña de nistagmo vertical u horizontal puro (ver más adelante).
La aparición en relación con infecciones virales u otitis sugiere una causa periférica (otitis, laberintitos, neuronitas vestibular)
• Síntomas asociados
Náuseas y vómitos: si son intensos sugieren causa periférica
Inestabilidad al caminar: suele ser más intensa en el vértigo central que en el periférico
Síntomas oído: sensación de plenitud, dolor, tinnitus o hipoacusia sugieren causa periférica o neurinoma del acústico
Síntomas de “pares”: disartria, disfagia o diplopia sugieren causa central. La parálisis facial puede aparecer en las lesiones del ángulo pontocerebeloso (como en los neurinomas del acústico).
Amnesia: sugiere epilepsia de lóbulo temporal.
• Antecedentes: los factores de riesgo cardiovascular y la evidencia de arteriosclerosis obligan a descartar con mayor intensidad una causa central (infarto en territorio vértebro-basilar).
• Exploración:
Nistagmo: puede aparecer tanto en el vértigo central como en el periférico. Pero en el vértigo central no cambia de dirección al mirar hacia los lados, mientras en el central sí. En el central muchas veces es vertical; mientras en el periférico a menudo es mixto (ej, rotatorio+horizontal, rotatorio+vertical).
Otros signos neurológicos: la alteración de pares craneales (parálisis facial, diplopia, parálisis de pares bajos), la sensibilidad, la fuerza o el cerebelo apuntan evidentemente a un vértigo de tipo central.
Maniobra de Dix-Hallpike o Nylen-Barany. Reproduce el vértigo posicional y nistagmo. En caso de que sea positiva, las características del nistagmo pueden ayudar a distinguir el origen del vértigo:
Latencia: menor de 5 seg en el central; mayor en el periférico
Dirección: no cambia al mirar a los lados en el central; sí lo hace en el periférico.
Persistencia: al repetir la maniobra, se mantiene en el central, pero tiende a ir agotándose en el periférico.
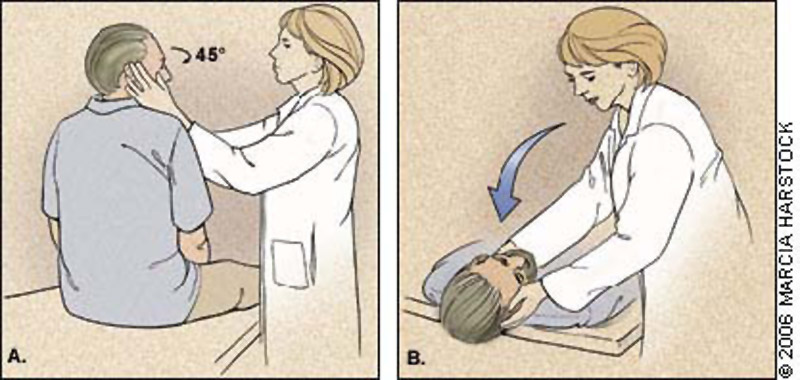
Maniobra de Dix-Hallpike
Bibliografía complementaria
Además de los textos generales, se pueden consultar los siguientes artículos, de acceso libre en internet:
• Grubb GP. Neurocardiogenic syncope. N Engl J Med 2005; 352:1004.
• Labugen RH. Initial evaluation of vertigo. Am Fam Physician 2006; 73:244.
• Parnes LS et al. Diagnosis and management of benign paroxysmal positional vertigo. Can Med Assoc J 2003; 169:681.
• Miller TH et al. Evaluation of syncope. Am Fam Physician 2005; 72:1492.
