II.6. Hipertensión Arterial
Los consensos internacionales (JNC 7) señalan los siguientes valores umbral para la clasificación de las cifras de TA en adultos:
TAS <120 y TAD<80: normal
TAS 120-139 o TAD 80-89: pre-hipertensión
TAS 140-159 o TAD 90-99: hipertensión estadio I
TAS =>160 o TAD =>100: hipertensión estadio II.
Las tareas ante un paciente con una determinación elevada de TA son:
I. Confirmar la existencia de HTA
II. Determinar la etiología de la HTA (descartar HTA secundaria)
III. Analizar la repercusión visceral de la HTA
IV. Investigar la existencia de otros procesos patológicos que influyan sobre el riesgo cardiovascular o deban ser considerados a la hora de instaurar y controlar el tratamiento
V. Establecer un plan de tratamiento y seguimiento
I. Confirmar la existencia de HTA
Supone medir la TA tras 5 min de reposo, sentado, con un manguito adecuado. Se debe confirmar en 2-3 ocasiones.
En general, la medición convencional es suficiente. Pero en algunos pacientes (p ej, cuando se sospeche “hipertensión de bata blanca”) puede ser útil recurrir a la medición ambulatoria continua durante 24 horas, o pedir al paciente que mida su TA en el domicilio.
II. Determinar la etiología
La inmensa mayoría de los casos de HTA son primarios, no tienen una causa única determinante. No obstante, algunos presentan enfermedades responsables de la HTA que deben ser descartadas. Para ello se debe investigar:
a- Anamnesis:
• Nicturia, edemas: sugieren enfermedad renal (puede ser causa consecuencia de la HTA).
• Debilidad muscular: sugiere miopatía (Cushing, disfunción tiroidea)
• Palpitaciones, sudoración: sugiere ansiedad o feocromocitoma.
• Ronquidos intensos, somnolencia diurna: sugiere síndrome de apnea del sueño.
• Consumo de fármacos: muchos fármacos pueden elevar la TA; entre ellos, los antiinflamatorios , los inmunosupresores, los glucocorticoides, los esteroides sexuales y la eritropoyetina.
b. Exploración:
• Obesidad troncular, estrías: sugiere Cushing (pero en la mayor parte de los casos, obesidad e hipertensión coexisten sin que exista un Cushing subyacente).
• Soplos abdominales: sugieren enfermedad renovascular
• Ausencia de pulsos en pies: sugiere coartación de aorta en jóvenes o, más frecuentemente, arteriosclerosis avanzada en adultos mayores.
c. Pruebas analíticas:
• Creatinina: el aumento indica enfermedad renal
• Hipopotasemia: lleva a pensar en hiperfunción suprarrenal (Cushing, aldosteronismo), siempre que el paciente no esté tomando diuréticos previamente.
• Hiperglucemia: raramente aparecerá como consecuencia de un Cushing o será consecuencia de una hipopotasemia. Sin embargo, es muy frecuente la hiperglucemia que indica la coexistencia de diabetes mellitas e hipertensión.
III-IV. Evaluación de la repercusión visceral de la hipertensión e identificación de otros procesos coincidentes y factores de riesgo cardiovascular
Requiere hacer una anamnesis y exploración física completas, con especial énfasis en los siguientes aspectos:
a. Evaluar la función cardiaca: investigar la existencia de síntomas y signos de insuficiencia cardiaca, cardiopatía isquémica o arritmias, además de efectuar un ECG complementario.
b. Evaluar la existencia de enfermedad vascular periférica: antecedentes de ACVA, claudicación intermitente, ausencia de pulsos periféricos, soplos, etc.
c. Evaluar la función renal: investigar síntomas y signos de alteración renal (nicturia, poliuria, hematuria, edemas, soplos abdominales). El estudio analítico será también fundamental.
d. Evaluar la repercusión en la retina (fondo de ojo)
e. Evaluar la adecuación de la masa grasa: peso, índice de masa corporal, distribución de la grasa (perímetro abdominal).
f. Evaluar el consumo de tóxicos (alcohol, tabaco, otras drogas) y fármacos
g. Identificar la coexistencia de diabetes, en la anamnesis (poliuria, polidipsia, infecciones cutáneas, mala cicatrización) y mediante el estudio analítico.
h. Identificar la existencia de hiperlipidemia, por la exploración (xantomas, xantelasmas) y sobre todo mediante la analítica.
i. Investigar antecedentes familiares de hipertensión, diabetes y enfermedad cardiovascular.
j. Evaluar adecuación de la dieta y la actividad física.
Las pruebas complementarias a realizar de manera general en los pacientes hipertensos son:
1. Análisis bioquímicos en suero:
• Función renal (creatinina)
• Glucemia
• Potasio
• Lípidos (colesterol total, triglicéridos, HDL-colesterol)
2. Elemental y sedimento de orina
3. Hemograma
4. ECG
En algunos pacientes puede ser necesario hacer otras pruebas especiales, si se sospecha HTA secundaria.
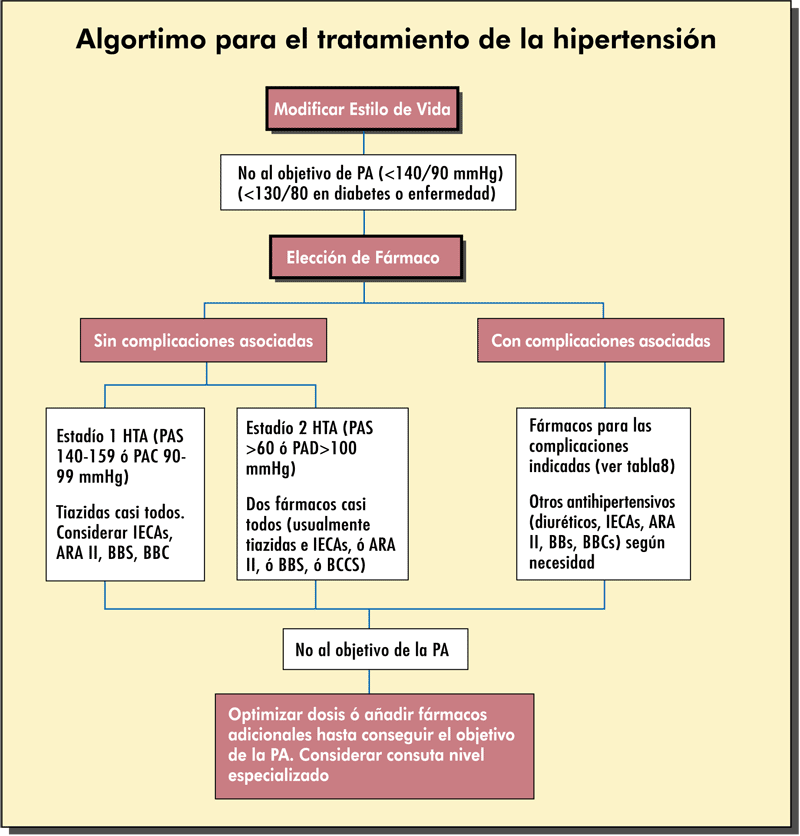
VI. Plan terapéutico
En la figura siguiente se expone un esquema general de la aproximación terapéutica (JNC 7). Pero hay que tener en cuenta que:
• La existencia de algunas comorbilidades (diabetes, insuficencia renal) obligan a una actuación más exigente, con objetivos de TA inferiores a los habituales de 140/90.
• La coexistencia de algunas enfermedades modulan los criterios de elección del tratamiento. Por ejemplo:
- En caso de diabetes, insuficiencia cardiaca o neuropatía pueden ser preferibles los IECA o ARAII
- La insuficiencia renal importante contraindica las tiazidas
- En presencia de cardiopatía isquémica están especialmente indicados los betabloqueantes
• Las emergencias hipertensivas incluyen las “crisis hipertensivas (TAD>120) y las “emergencias hipertensivas”. Estas últimas se definen por la presencia de daño orgánico agudo, bien cardiaco (infarto de miocardio, angina inestable, edema agudo de pulmón), vascular periférico (disección aórtica) o cerebral (ACVA, encefalopatía hipertensiva); generalmente con TAD>120, pero a veces inferior a ese valor. En cualquier caso requieren evaluación y tratamiento especial urgentes.
Bibliografía complementaria
Además de los textos generales puede ser útil consultar los siguientes artículos
• Moser M et al. Resistant or difficult-to-control hypertension. N Engl J Med 2006; 355:385-392.
• Onusko E. Diagnosing secondary hypertension. Am Fam Physician 2003; 67:67-74.
• Chobanian AV et al. The seventh report of the Joint National Committee on the detection, evaluation and treatment of high blood pressure: the JNC 7 report. JAMA 2003; 290: 2560-72.
(Traducción al español en http://www.infodoctor.org/rafabravo/JNC-7tcsp.html)
• Flanigan JS et al. Hypertensive emergency and severe hypertension: what to treat, who to treat, and how to treat. Med Clin N Am 2006; 90:439-51.
